Диагностика коклюша
- изучив историю характерных симптомов
- с помощью медицинского осмотра
- при помощи лабораторных тестов, во время которых берут образцы слизи (ватным тампоном или шприцом, наполненным соленым раствором) с задней стенки горла через нос.
- анализа крови.
Врачи подчеркивают, что коклюш остается серьезной инфекцией, требующей внимательного подхода к диагностике и лечению. Основные симптомы включают интенсивный кашель, который может привести к осложнениям, особенно у маленьких детей. Для диагностики заболевания врачи рекомендуют проводить лабораторные исследования, такие как ПЦР и серологические тесты, которые помогают подтвердить наличие бактерии Bordetella pertussis.
Лечение коклюша обычно включает антибиотики, которые наиболее эффективны на ранних стадиях заболевания. Важно, чтобы пациенты соблюдали режим и следили за симптомами, чтобы избежать тяжелых последствий. Профилактика остается ключевым аспектом борьбы с коклюшем. Врачи настоятельно рекомендуют вакцинацию, которая значительно снижает риск заражения и распространения инфекции. Вакцинация детей и ревакцинация взрослых помогают создать коллективный иммунитет, что особенно важно для защиты уязвимых групп населения.

Лечение коклюша
Коклюш обычно лечится антибиотиками. Очень важно начать лечиться до того, как появился кашель, это значительно ослабит болезнь. Также, антибиотики сдерживают болезнь от распространения (снижается риск заразить окружающих).
Лечение через три недели после заражения уже не поможет, так как бактерии уже покинут организм, хотя человек все еще будет ощущать все симптомы из-за того, что бактерии за это время нанесут ущерб организму.
Существует несколько видов антибиотиков, которые убивают бактерии коклюша. Если вам или вашему ребенку диагностировали коклюш, следует немедленно проконсультироваться с врачом, который подробно расскажет о лечении.
При тяжелых формах коклюша требуется госпитализация. Грудные дети находятся в группе риска, так как у них могут начаться осложнения из-за болезни.
Время лечения коклюша
Начальное лечение коклюша чрезвычайно важно. Чем раньше больной человек, особенно ребенок, начинает лечение, тем лучше. Если терапию начать вовремя в ходе болезни, в течение первых 1-2 недель, до сильных приступов кашля, симптомы могут быть значительно уменьшены.
Врачам следует рассмотреть вероятность лечения до результатов лабораторных тестов, если клиническая картина на это указывает или пациент находится под угрозой жизни или получения серьезных осложнений после болезни (например, младенцы).
Если болезнь у пациента диагностируют поздно, к сожалению, антибиотики не изменят ход болезни, но и без антибиотиков пациент не должен уже распространять коклюш.
Пациенты с коклюшем представляют угрозу заражения уже с начальной катаральной (простудной) стадии (насморк, чихание, умеренное повышение температуры) до третьей недели с наступлением сильных спазматических приступов (параксизмов) кашля, либо в период до 5 дней после начала эффективного антибактериального лечения.
По рекомендациям врачей – следует уделять особое внимание лечению кашля больных в течение 3-х недель от начала заболевания и младенцев в возрасте до 1 года, а также беременных женщин (особенно в ближайшие предродовые сроки) в течение 6 недель от начала кашля.
Примените курс антибиотиков в случае тесного контакта с инфицированными в течение 3-х недель после первых симптомов болезни. Затем можно принимать те же самые дозы в обычном графике лечения.
Коклюш — это инфекционное заболевание, вызываемое бактерией Bordetella pertussis, которое характеризуется сильным кашлем. Многие люди отмечают, что диагностика коклюша может быть сложной, особенно на ранних стадиях, когда симптомы схожи с обычной простудой. Врач может назначить анализы, такие как ПЦР или серологические тесты, для подтверждения диагноза. Лечение обычно включает антибиотики, которые помогают сократить продолжительность заболевания и снизить риск передачи инфекции. Однако важно помнить, что лечение наиболее эффективно на ранних этапах. Профилактика коклюша включает вакцинацию, которая рекомендуется детям и взрослым, особенно тем, кто находится в близком контакте с младенцами. Многие родители подчеркивают важность вакцинации, чтобы защитить своих детей от этого опасного заболевания.

Лечение ребенка на дому
Не давайте ребенку препараты от кашля до консультации с врачом. Скорее всего, они не помогут и большинство из них не разрешены детям в возрасте до 4-х лет.
- строго следуйте графику приема антибиотиков, который прописал педиатр
- необходимо избавиться от всех возбудителей кашля в доме (дым сигарет, пыль, химические испарения)
- использовать воздухоочиститель, который поможет выходить слизи и успокоить кашель
- хорошо мойте руки
- заставьте ребенка пить много жидкости (соки, воду, супы) и есть много фруктов, для предотвращения обезвоживания. Если появились признаки обезвоживания, следует немедленно обратиться к врачу. К ним относятся: сухость во рту, сонливость или усталость, постоянная жажда, нечастое мочеиспускание, отсутствие слез во время плача, головокружение, слабость в мышцах, головная боль, тошнота.
- заставьте ребенка есть хотя бы маленькими порциями, это предотвратит тошноту и рвоту.
Лечение ребенка в больнице
Ребенку может понадобиться помощь, при откачивании слизи, для того, чтобы дыхательные пути были чистыми. За дыханием должны следить медсестры и давать ребенку кислород, в случае необходимости.
Если у малыша есть синдромы обезвоживания и отсутствие аппетита, ему могут вливать жидкость внутривенно. Конечно же, должны соблюдаться элементарные правила гигиены, такие как чистые руки и влажная уборка.

Антибактериальные средства
:
- азитромицин,
- кларитромицин,
- эритомицин,
- триметоприм-сульфаметоксазол.
- Вероятность побочных эффектов и взаимодействие лекарственных препаратов между собой
- Переносимость
- Соблюдение предписанного режима
- Стоимость препарата
Младенцы
Эритомицин, кларитромицин и азитромицин наиболее предпочтительны для лечения коклюша в возрасте от 1-го месяца рождения и старше.
Для младенцев менее 1-го месяца подходит азитромицин для постконтактной профилактики и лечения, потому что азитромицин не взаимодействует с инфантильным гипертрофическим пилоростенозом (ИГП), в отличие от эритомицина.
Для младенцев меньше 1-го месяца, риск развития тяжелых форм коклюша и серьезных осложнений превышает потенциальный риск развития ИГП, который связан с применением макролидных препаратов.
Младенцев такого возраста, получающих макролидные препараты, необходимо контролировать из-за возможности развития ИГП и других серьезных негативных последствий. Для детей от 2-х месяцев и старше, заменой макролидам может быть триметоприм-сульфаметоксазол.
Примечание
Азитромицин может вызвать патологии в электрической активности сердца, которые могут привести к вероятным смертельно опасным нарушениям сердечного ритма у некоторых пациентов.
:
- Пациенты с так называемым удлиненным интервалом QT, пируэтной тахикардией, врожденным длинный синдромом QT, брадиаритмией или некомпенсированной сердечной недостаточностью.
- Пациенты, применяющие препараты для продления интервала QT.
- Пациенты с продолжающимися проаритмическими состояниями, такими как неисправленная гипокалиемия или гипомагниемия, клинически выразительной брадикардией и получающие антиаритмические препараты класса IA (хинидин, прокаинамид) или класса III (дофетилид, амиодарон, сотадол).
Пожилые пациенты и пациенты с заболеваниями сердца чаще имеют повышенную восприимчивость к воздействию аритмогенных препаратов на интервал QT.
Советы
- Тщательно лечить коклюш. Болезнь может быстро прогрессировать у младенцев, необходимо оперативно лечить подозреваемых на инфекцию, а также подтвержденные случаи. Однако лечение часто оказывается бесполезным, если его начали на позднем этапе в ходе болезни.
- Сразу же сообщать о случаях коклюша в местный отдел здравоохранения, чтобы помочь с предотвращением новых случаев заражения этой опасной инфекцией..
Виды профилактики коклюша
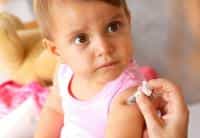
Вакцинация
Лучший способ предотвратить коклюш в любом возрасте – вакцинация. Кроме того, грудным детям и другим людям, которые входят в группу риска, следует избегать инфицированных больных.
Особое внимание на вакцинацию следует обратить семьям, в которых есть няни для новорожденных детей.
Инфекция
Если человек переболел коклюшем, его организм вырабатывает иммунитет к этой инфекции в будущем. Некоторые исследования показывают, что после заболевания иммунитет вырабатывается на 4-20 лет. Но, так как это не «пожизненная защита» от болезни, все еще рекомендуется делать прививки.
Антибиотики
Если вам или члену вашей семьи диагностировали коклюш, доктор может рекомендовать принимать антибиотики для профилактики здоровым членам семьи для избегания распространения болезни.
Кроме того, антибиотики следует принимать и другим людям, которые имели контакт с больным, особенно тем, кто склонен к серьезным заболеваниям.
У детей младше 1-го года самая высокая вероятность осложнений после коклюша. Хотя беременные женщины не относятся к группе риска, в третьем триместре есть возможность заражения новорожденного ребенка от матери.
В таком случае следует обговорить с врачом необходимость в антибиотиках.
Гигиена
Коклюш, как и большинство респираторных заболеваний, передается через кашель и чихание, особенно при близком контакте.
- прикрывайте нос и рот салфеткой, когда кашляете или чихаете,
- сразу же выбросите используемую салфетку,
- если под рукой нет салфетки, кашляйте или чихайте в рукав, а не в руки,
- часто мойте руки с мылом не менее 20 секунд,
- используйте антисептики, если нет возможности помыть руки.
Профилактика коклюша по категориям
Профилактика у взрослых
Защита от коклюша, столбняка и дифтерии снижается со временем, поэтому людям старше 19 лет требуется повторная прививка. Эксперты рекомендуют каждые 10 лет делать вакцинацию от дифтерии и столбняка взрослым людям.
Но помните, что даже после иммунизации, есть вероятность заболеть коклюшем. Если вы контактируете с детьми, проконсультируйтесь с врачом по поводу профилактических мер.
Профилактика у детей
Лучшая защита от коклюша у детей – удостовериться, что им делали прививки. Детей рекомендуют вакцинировать препаратом под название TDaP.
:
- дифтерии,
- коклюша,
- столбняка.
Для максимальной защиты от коклюша детям требуется 5 уколов TDaP.
Родители могут защитить своих детей, держа их как можно дальше от людей, больных кашлем или тех, у кого есть другие симптомы простуды. Чтобы обеспечить защиту ребенку, до того как он подрастет для вакцинации DTaP, беременным женщинам необходима иммунизация Tdap.
Если детям 7-10 лет не делалась прививка DTaP, им необходимо пройти вакцинацию Tdap.
Профилактика у детей 9-12 лет и подростков
Защита от столбняка, дифтерии и коклюша ослабевает со временем. Детям 9-12 лет необходимо вакцинироваться Tdap от 3-х болезней во время регулярных обследований у врача.
Подростки, которым не делались прививки в этом возрасте, должны вакцинироваться во время ближайшего похода к врачу. Особое внимание на вакцинацию следует обратить подросткам, которые часто контактируют с маленькими детьми.
Профилактика у туристов
Коклюш – болезнь, которая распространена по всему миру, даже в странах, где процент привитых людей очень велик, поэтому туристам следует вакцинироваться перед путешествием.
Помните, маленькие дети, которым еще рано делать первые три прививки DTaP, относятся к группе риска и могут заболеть тяжелой формой коклюша, иногда, даже со смертельным исходом.
Профилактика у медицинского персонала
:
- больницы,
- отделения неотложной помощи,
- обслуживающие детские и взрослые отделения,
- амбулаторные клиники,
- дома престарелых и других медицинских заведений.
Медицинский персонал должен обязательно делать прививки Tdap, особенно, если не делал этого ранее. Вакцинироваться Tdap можно в любое время, и неважно, сколько времени прошло с предыдущей прививки Td.
Однако, слишком маленькие интервалы между прививками, могут увеличить риск неострой реактогенности вакцины (противоречивая реакция на препарат или осложнения).
:
- врачи, медсестры и другие, оказывающие первую помощь;
- персонал скорой помощи;
- терапевты и технический персонал;
- студенты-медики;
- стоматологи;
- социальные работники;
- священники;
- волонтеры;
- диетологи.
Вакцинация Tdap может защитить от коклюша медицинский персонал и тем самым предотвратить его распространение среди пациентов. В приоритете остается персонал, работающий с детьми до года.
Вопрос-ответ
Что хорошо помогает при коклюше?
Показано увлажнение воздуха, частое проветривание, прием витаминов, влажные уборки. Препараты при коклюше назначаются в зависимости от стадии болезни. На протяжении катарального периода применяют антибиотики группы макропенов, защищенных пенициллинов. В период приступов кашля антибиотики уже малоэффективны.
Самый точный анализ на коклюш?
Наиболее информативным и точным методом диагностики коклюша является анализ ИФА.
Советы
СОВЕТ №1
Обязательно проконсультируйтесь с врачом при первых признаках коклюша, такими как сильный кашель и затрудненное дыхание. Ранняя диагностика поможет избежать осложнений и ускорить процесс выздоровления.
СОВЕТ №2
Следите за вакцинацией детей. Вакцинация против коклюша является эффективным способом профилактики заболевания. Убедитесь, что ваш ребенок получил все необходимые прививки в соответствии с графиком.
СОВЕТ №3
Создайте комфортные условия для больного. Обеспечьте достаточную влажность воздуха и избегайте раздражителей, таких как дым или пыль, чтобы облегчить симптомы и ускорить восстановление.
СОВЕТ №4
Информируйте близких о своем заболевании. Коклюш является инфекционным заболеванием, поэтому важно предупредить людей, с которыми вы контактируете, чтобы они могли принять меры предосторожности.